Ruhe-EKG
Das Ruhe-EKG (Elektrokardiogramm; Elektrokardiographie) bezeichnet die temporäre Aufzeichnung der Summe der elektrischen Aktivitäten aller Herzmuskelfasern mittels eines Elektrokardiographen. Die Durchführung dieses EKGs erfolgt am liegenden, entspannten Patienten.
Das Standard-Elektrokardiogramm ist ein 12-Kanal-EKG, das 12 Ableitungen im zeitlichen Verlauf gleichzeitig registriert.
Mittels eines EKGs können Herzfrequenz, Herzrhythmus und der Lagetyp (elektrische Herzachse) bestimmt werden. Des Weiteren kann die elektrische Aktivität von Herzvorhöfen (lat. Atrium) und Herzkammern (lat. Ventrikel) abgelesen werden.
Indikationen (Anwendungsgebiete)
- Offensichtliche, bekannte oder vermutete Erkrankungen des kardiovaskulären Systems, wie z. B. Koronare Herzerkrankung (KHK; Erkrankung der Herzkranzgefäße), Herzinsuffizienz (Herzschwäche), Hypertonie (Bluthochdruck) mit evtl. einhergehender Herzvergrößerung
- Zur Therapiekontrolle (insbesondere bei Medikamenten wie beispielsweise trizyklischen Antidepressiva, Antipsychotika (Neuroleptika), Digoxin u. a.)
- Screening von Risiko-Patienten, sensiblen Berufsgruppen (z. B. Busfahrer, Pilot) und präoperativ
- Herzrhythmusstörungen, z. B.
- Sinusknoten – Sinustachykardie (> 100 Schläge pro Minute), Sinusbradykardie (< 60 Schläge pro Minute)
- supraventrikulär – Vorhofflimmern (VHF), Vorhofflattern (typisch und atypisch)
- ventrikulär – Kammerflimmern, Kammerflattern, ventrikuläre Tachykardie
- AV-Blockierungen:
- AV-Block I°
- AV-Block II°
- Typ Mobitz 1 (Wenckebach-Periodik)
- Typ Mobitz 2 inkl. variierender Überleitung
- AV-Block III
- Intraventrikuläre Erregungsleitungsstörungen, z. B. Linksschenkelblock (LSB; permanent oder intermittierend), Rechtsschenkelblock (RSB; permanent oder intermittierend, komplett oder inkomplett)
- Herzhypertrophie – Zunahme der Herzmuskelmasse und des Herzgewichts, beispielsweise bei Hypertonie (Bluthochdruck)
- Myokardinfarkt (Herzinfarkt)
- Begleiterkrankungen, z. B. chronische Lungenerkrankungen, akute Perikarditis (Herzbeutelentzündung), Verdacht auf Elektrolytentgleisungen (insb. Kalium, Calcium)
- Schrittmacher-Therapie
Vor der Untersuchung
Beim EKG handelt es sich um eine nicht-invasive diagnostische Methode, die keinerlei Vorbereitung vom Patienten erforderlich macht.
Das Verfahren
Durch die Elektrokardiographie können die elektrischen Aktivitäten aller Herzmuskelfasern abgeleitet und als Kurven im Elektrokardiogramm (EKG) dargestellt werden.
Im Herz befindet sich ein spezielles Reizbildungssystem, in dem sich die elektrische Erregung bildet, die dann über das Reizleitungssystem ausgebreitet wird. Dadurch wird die Kontraktion des Herzens, das heißt seine Pumpfunktion, ermöglicht.
Die Erregung entsteht im Sinusknoten, welcher im rechten Herzohr, d. h. im rechten Vorhof (lat. Atrium dextrum) des Herzens sitzt. Den Sinusknoten bezeichnet man auch als Schrittmacher, da er das Herz mit einer bestimmten Frequenz antreibt. Er wird vom Sympathikus und Parasympathikus (Nervus vagus) gesteuert, die damit maßgeblich den Herzrhythmus beeinflussen.
Vom Sinusknoten gelangt der elektrische Impuls über Faserbündel zum AV-Knoten (Atrioventrikularknoten). Dieser befindet sich am Übergang zu den Ventrikeln (Herzkammern) und reguliert die Reizübertragung in die Herzkammern. Die Zeitspanne der Erregungsüberleitung nennt man atrioventrikuläre Überleitungszeit (AV-Zeit). Diese entspricht der Dauer der PQ-Zeit im EKG.
Bei Ausfall des Sinusknotens kann der AV-Knoten die Funktion als primärer Rhythmusgeber übernehmen. Die Herzfrequenz beträgt dann 40-60 Schläge pro Minute.
Falls es zu einer starken zeitlichen Verzögerung der Reizweiterleitung durch den AV-Knoten kommt oder dieser ausfällt, kommt es zum Krankheitsbild des sogenannten AV-Blocks.
Das Ruhe-EKG wird meist im Liegen angefertigt. Die elektrischen Impulse werden mit Hilfe von Elektroden (Saugelektroden; Klebeelektroden) abgeleitet. Die Elektroden werden dazu auf den Armen, Beinen und dem Brustkorb angebracht.
Die Ableitungen bezeichnen die Messung der durch die Herzströme entstehenden Potenzialdifferenzen. Man unterscheidet die Extremitätenableitungen, bei denen die Potenzialdifferenzen zwischen den Extremitäten gemessen werden, von den Brustwandableitungen, die durch die Elektroden am Thorax (Brustkorb) bestimmt werden. Die Extremitätenableitungen werden in im Regelfall nach Einthoven (I, II, III) und nach Goldberger (aVR, aVL, AVf) gemessen; die Brustwandableitungen im Regelfall nach Wilson (V1-V6; s. u.)
Beim 12-Kanal-EKG werden simultan die Extremitätenableitungen nach Einthoven (I, II, II) und Goldberger (aVR, aVL, AVf), sowie die Brustwandableitung nach Wilson (V1-V6) registriert.
Ein EKG-Gerät verstärkt diese Impulse und stellt sie entweder als EKG-Kurve (Elektrokardiogramm) auf einem Bildschirm dar oder druckt sie auf einem Papierstreifen aus.
Die Dauer der Untersuchung beträgt meist nicht einmal eine Minute.
Elektrodenposition
Die Ableitung nach Wilson ist eine unipolare Brustwandableitung, die routinemäßig über 6 Elektroden (V1-V6) erfasst wird. Die Elektroden werden dabei wie folgt platziert:
| V1 | ICR am rechten Rand des Sternum (Brustbein) |
| V2 | 4. ICR am linken Rand des Sternum |
| V3 | zwischen V2 und V4 auf der 5. Rippe |
| V4 | Schnittpunkt des 5. ICR mit der linken Medioklavikularlinie |
| V5 | gleiche Höhe wie V4, auf der vorderen Axillarlinie (VAL) |
| V6 | gleiche Höhe wie V4, auf der mittleren Axillarlinie (MAL) |
| Elektiv, z. B. bei Verdacht auf einen Hinterwandinfarkt, folgen ebenfalls auf der Höhe von V4 zusätzlich: | |
| V7 | auf der hinteren Axillarlinie (HAL) |
| V8 | auf der Skapularlinie |
| V9 | auf der Paravertebrallinie |
Legende
- ICR – Interkostalraum
- Medioklavikularlinie – gedachte Linie, die senkrecht durch die Mitte des Schlüsselbeins (Clavicula) läuft
- Axillarlinie – gedachte Linien, die sich an der anatomischen Form der Achselhöhle (Axilla) orientieren
- Skapularlinie – gedachte Linie, die senkrecht durch den unteren Winkel (Angulus inferior) des Schulterblatts (Scapula) läuft
- Paravertebrallinie – gedachte Linie, die senkrecht durch Querfortsätze (Processus transversi) der Wirbelsäule läuft
EKG-Kurve
Das normale EKG zeigt im Kurvenverlauf charakteristische Zacken, die seit Einthoven (1990) mit den Buchstaben P, Q, R, S, T und U benannt werden.
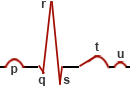
Das EKG setzt sich aus einem Vorhofanteil und einem Kammeranteil zusammen. Die elektrophysiologischen Vorgänge des Herzens lassen sich verschiedenen Abschnitten der Kurve des Elektrokardiogramms zuordnen:
| Beschreibung | |
| P-Welle | Vorhoferregung, ausgehend vom Sinusknoten und Ausbreitung zuerst über den rechten, dann den linken Vorhof Dauer der P-Welle: ≤ 100 ms |
| PQ-Strecke | Horizontale Linie, die vom Ende der P-Welle bis zum Anfang des QSR-Komplexes reicht; Zeit vom Ende der Vorhoferregung bis zum Anfang der Kammererregung Dauer der PQ-Zeit: 120-200 ms |
| QRS-Komplex | Beginn mit einer kleinen, negativen Q-Zacke; die nachfolgende hohe R-Zacke ist ein Spiegelbild der Erregung der meisten Herzmuskelzellen; die negative S-Zacke zeigt die Endphase der Depolarisation an Dauer des QRS-Komplexes (QRS-Dauer; QRS-Zeit): 110-120 ms |
| J-Punkt | Übergang von S-Zacke zu ST-Strecke |
| ST-Strecke | Alle Zellen der Ventrikel (Herzkammer) sind jetzt polarisiert; das EKG zeigt eine isoelektrische Linie (= kein Ausschlag), die vom Ende des QRS-Komplexes bis zum Anfang der T-Welle reicht. |
| T-Welle | Entsteht durch die Repolarisation, d. h. der Erregungsrückbildung der Herzkammern; ist i. d. R. positiv |
| QT-Dauer | Synonyme: QT-Zeit, QT-Intervall; entspricht der Kammersystole, ist abhängig von der Herzfrequenz; schließt QRS-Komplex, ST-Strecke und T-Welle ein Dauer der QT-Zeit ist stark frequenzabhängig: ca. 350-440 ms |
| U-Welle | Inkonstant auftretende Erhebung nach der T-Welle; positiver flacher Anstieg nach der T-Welle; es wird vermutet, dass die U-Welle der Repolarisation der Purkinje-Zellen entspricht. |
EKG-Veränderungen und ihre möglichen Interpretationen werden beim jeweiligen Krankheitsbild ausgeführt.
Weitere Hinweise
- Das PR-Intervall, das im Elektrokardiogramm (EKG) die Dauer der Signalleitung von den Vorhöfen über den atrioventrikulären (AV)-Knoten in His-Bündel und Purkinje-Fasern anzeigt, ist sehr anfällig für genetische Störungen. Eine genomweite Assoziationsstudie beschreibt Varianten an 202 Genorten, die das PR-Intervall entweder verkürzen oder verlängern [1]:
- Verlängerung des PR-Intervalls = Verzögerung der Erregungsleitung Die Folge kann ein AV-Block mit Bradykardie (zu langsamer Herzschlag: < 60 Schläge pro Minute) sein, die die Implantation eines Herzschrittmachers erforderlich macht.
- Verkürzung des PR-Intervalls. Die Folge kann ein Präexzitationssyndrom – wie das Wolff-Parkinson-White-Syndrom (AV-Knoten-Reentrytachykardie (AVRT) mit Präexzitation) – mit einer Tachykardie (hier: plötzlich einsetzendes regelmäßiges, meist schnelles Herzrasen; Herzfrequenz: 160-250/min) sein.
- Das QT-Intervall, das der Kammersystole entspricht, zeigt bei Patienten, die wegen COVID-19 hospitalisiert werden, bei einer Verlängerung ein 1,85-fach erhöhtes Sterberisiko. Dieses gilt auch auch, wenn Alter, Begleiterkrankungen und der Schweregrad von COVID-19 berücksichtig wurden [2].
Literatur
- Ntalla I et al.: Multi-ancestry GWAS of the electrocardiographic PR interval identifies 202 loci underlying cardiac conduction. Nat Commun 11, 2542 (2020). https://doi.org/10.1038/s41467-020-15706-x
- Study identifies hospitalised COVID-19 patients at elevated mortality risk. ESC European Society of Cardiology 2022 ESC Press Office