Stress – Ursachen
Pathogenese (Krankheitsentstehung)
Akuter Stress, auch als Eustress bekannt, ist eine gesunde, adaptive Reaktion des Körpers auf potenzielle Gefahren. Nach einer parasympathischen Vorphase, in der Energie bereitgestellt wird, aktiviert der Körper den Sympathikus, was zur Ausschüttung des Stresshormons Cortisol führt. Dadurch steigt die Herzfrequenz, Glucose- und Fettspeicher werden mobilisiert, und die Blutgerinnung nimmt zu, um den Körper auf eine „Kampf-oder-Flucht“-Reaktion vorzubereiten. Andere Funktionen, wie die Sexualfunktion, werden unterdrückt. Sobald die Stressoren wegfallen, kehrt der Körper in eine Erholungsphase zurück, und die Normalfunktionen stellen sich wieder ein.
Wenn jedoch Dauerbelastung ohne ausreichende Erholung auftritt, entwickelt sich Distress. Dies führt zu einer anhaltenden Überaktivierung des Sympathikus und einem chronisch erhöhten Cortisolspiegel, der zu langfristigen gesundheitlichen Beeinträchtigungen führen kann [1].
Adaptationssyndrom nach Selye
Nach dem Modell von Selye (1981) durchläuft der Körper bei anhaltendem Stress das sogenannte Adaptationssyndrom, welches drei Phasen umfasst: Alarm, Widerstand und schließlich Erschöpfung. In der Erschöpfungsphase treten Krankheiten auf, wenn die aktivierten Energien nicht durch Verhalten wie körperliche Aktivität, emotionalen Ausdruck oder soziale Interaktion abgebaut werden können [2].
Stress und Cortisolregulation
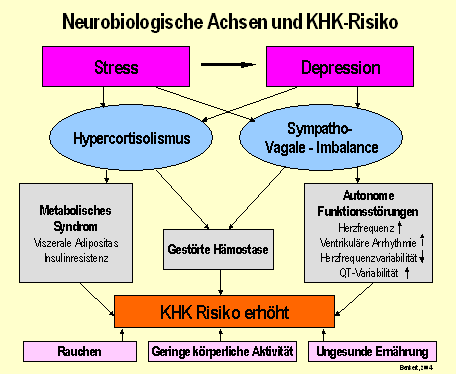
Chronischer Stress wirkt sich stark auf die Hypothalamus-Hypophysen-Nebennierenrindenachse (HHNA) aus, was zu einer Dysregulation der Cortisolproduktion führt. Patienten mit Depressionen zeigen oft einen erhöhten Cortisolspiegel, der auch nach Abklingen der akuten Phase noch erhöht bleibt [1]. Corticotropin-Releasing-Hormon (CRH), das bei Stress freigesetzt wird, führt zu typischen Depressionssymptomen wie Schlafstörungen, Appetitverlust und psychomotorischen Störungen [4].
Tierstudien mit chronischem Stress haben gezeigt, dass anhaltender Stress zu depressiven Verhaltensmustern führt, die durch Antidepressiva behandelbar sind. Dies deutet auf eine direkte Verbindung zwischen Stress und Depression hin [2].
Stress und kardiovaskuläre Erkrankungen
Chronischer Stress ist ein wesentlicher Risikofaktor für die Entstehung von Herzkreislauferkrankungen wie der koronaren Herzkrankheit (KHK). Sowohl Stress als auch Depressionen führen zu einer sympatho-vagalen Imbalance, einer gestörten Hämostase und einem metabolischen Syndrom, die das Risiko für KHK erhöhen [3]. Studien zeigen, dass Stress und Depressionen ähnlich bedeutende Risikofaktoren wie Rauchen, Diabetes und Bluthochdruck sind [7].
Depression und Stress
Es besteht eine deutliche Komorbidität zwischen Depression und kardiovaskulären Erkrankungen. Stress trägt zur Entstehung und Verschlimmerung dieser Erkrankungen bei, insbesondere durch die langfristigen neuroendokrinen Veränderungen [5]. Es ist nachgewiesen, dass sowohl Depression als auch Stress zu einem Hypercortisolismus und einer Imbalance im autonomen Nervensystem führen [6].
Abb. 1: Gestörte neurobiologische Achsen bei Stress, Depression und KHK-Risiko
Ätiologie (Ursachen)
Biographische Ursachen
- Genetische Belastung durch Eltern/Großeltern:
- Verminderte Resilienz
- Berufe – Berufe mit Exposition zu Lärm
- Sozioökonomische Faktoren – Armut
Verhaltensbedingte Ursachen
- Genussmittelkonsum
- Alkohol – Übermäßiger Konsum (> 20 g/Tag für Frauen, > 30 g/Tag für Männer) erhöht die Stressanfälligkeit.
- Nikotin (Tabakkonsum) – Fördert kurzfristig die Entspannung, erhöht aber langfristig die Stressreaktivität.
- Körperliche Aktivität
- Körperliche Inaktivität – Reduzierte Bewegung beeinträchtigt die Stressbewältigung.
- Hohe Arbeitsbelastung – Dauerhafte Überforderung steigert das Risiko für Burnout.
- Schichtarbeit – Beeinträchtigt den zirkadianen Rhythmus und erhöht die psychische Belastung.
- Unterforderung (Boreout) – Anhaltende Langeweile kann zu negativen Stressreaktionen führen.
- Psycho-soziale Situation
- Hohe Verantwortung und Perfektionismus – Fördern die Entwicklung von Stresssymptomen.
- Mobbing und soziale Isolation – Konflikte und Einsamkeit verschärfen die Stresswahrnehmung.
- Schwerwiegende Lebenseinschnitte – Ereignisse wie Trauer oder Arbeitsplatzverluste wirken als Stressoren.
- Seelische Konflikte und Zeitmangel – Sorgen und ungelöste Konflikte verstärken den empfundenen Zeitdruck.
- Schnelle gesellschaftliche Veränderungen – Besonders ältere Menschen empfinden Modernisierungsprozesse oft als stressfördernd.
- Schlafqualität
- Schlafmangel – Beeinträchtigt die Fähigkeit, mit Stress umzugehen.
Krankheitsbedingte Ursachen
- Angst
- Burnout-Syndrom
- Chronische Schmerzen
- Insomnie (Schlafstörungen)
- Misophonie ("Hass auf Geräusche“) – Unterform der Geräuschüberempfindlichkeit bzw. Form der verminderten Geräuschtoleranz; selektive Geräuschintoleranz, die mit Aggressionen einhergeht; trotz niedriger dB-Werte werden die Geräusche zum Teil als schmerzhaft empfundenen (emotionale Reaktion auf verschiedene Sinnesreize, insbesondere Geräusche).
Es werden drei Formen der Geräuschüberempfindlichkeit unterschieden: Misophonie, Hyperakusis (krankhafte Geräuschüberempfindlichkeit) und Phonophobie (psychologische Angst vor bestimmten Geräuschen bzw. Überempfindlichkeit bei Geräuschen)
Misophonie kann zu Stress führen, gleichzeitig können die Symptome der Misophonie Stress verschlimmern. - Erkrankungen und deren Folgen
Labordiagnosen – Laborparameter, die als unabhängige Risikofaktoren gelten
- Cortisol ↑; Cortisol-Tagesrhythmus wird gestört (gesundes Muster/normalerweise: Cortisolspiegel steigt nach dem Aufwachen stark an, erreicht nach etwa 30 Minuten ein Maximum und fällt dann bis zum Abend hin kontinuierlich; dieser rhythmische Verlauf ist unter chronischem Stress schwächer ausgeprägt) [9]
- gesundes Muster → geringeres Risiko für einen Apoplex bzw. einer Herz-Kreislauf-Erkrankung
- Tagesverlauf weniger stark verändert im Sinne des rhythmischen Verhaltens → erhöhtes Risiko an einer Herz-Kreislauf-Erkrankung zu versterben
Medikamente
Nachfolgend eine Liste von Medikamenten, die zu Unruhe (Nervosität) führen können (Ein Anspruch auf Vollständigkeit besteht nicht!):
- Acetylcholinesterasehemmer (Donezepil, Galantamin, Rivastigmin)
- Alpha-Sympatholytika (Phenoxybenzamin)
- Anticholinergika (Biperiden, Metixen, Trihexyphenidyl)
- Antidepressiva
- Serotonin-Reuptake-Hemmer + α-Blockade (Trazodon)
- COMT-Hemmer (Catechol-O-Methyl-Transferase) – Entacapon
- Hormone
- Antiöstrogene (Clomifen)
- Dopaminagonisten (α-Dihydroergocriptin, Bromocriptin, Cabergolin, Lisurid, Pergolid, Pramipexol, Ropinirol, Rotigotin)
- Levodopa
- MAO-Hemmer (Monoaminooxidase-Hemmer) – Rasagilin, Selegilin
- N-Methyl-D-Aspartat-Rezeptorantagonist (Amantadin, Memantine)
- Phytotherapeutika (Johanniskraut)
- Rheologika (Naftidrofuryl)
- Sympathomimetika (Etilefrin, Norephedrin)
- Virostatika (Aciclovir, Valaciclovir)
Umweltbelastung – Intoxikationen (Vergiftungen)
- Lärm – Dauerhafte Lärmbelastung führt zu erhöhter Ausschüttung von Stresshormonen und beeinträchtigt die kognitive Leistungsfähigkeit.
Literatur
- Holsboer F, Barden N: Antidepressants and Hypothalamic-Pituitary-Adrenocortical Regulation. Endocrine Reviews 1996; 17(2):187-205.
- Katz RJ: Animal model of depression: Pharmacological sensitivity of a hedonic deficit. Pharmacol Biochem Behav. 1981; 16(6):965-968.
- Wulsin LR, Singal BM: Do depressive symptoms increase the risk for the onset of coronary disease? A systematic quantitative review. Psychosom Med. 2003; 65(2):201-210.
- Joynt KE, Whellan DJ, O’Connor CM: Depression and cardiovascular disease: mechanisms of interaction. Biol Psychiatry. 2003; 54(3):248-261.
- Nahshoni E, Aizenberg D, Herer P et al.: Heart rate variability in elderly patients before and after electroconvulsive therapy. Am J Geriatr Psychiatry. 2004; 12(5):486-491.
- Deuschle M: Effects of major depression on the hypothalamic-pituitary-adrenal axis. Biol Psychiatry. 2002; 52(4):241-247.
- Takeshita J et al.: Association of depression with increased risk of mortality in patients with coronary heart disease: a review of the evidence. Am J Med. 2002; 112(9):699-705.
- Löckenhoff CE Sociohistorical Change in Urban Older Adults' Perceived Speed of Time and Time Pressure. Journals of Gerontology: Series B, gbabo94 28. June 2021 https://doi.org/10.1093/geronb/gbab094
- Sebastian K. et al.: Dysregulated diurnal cortisol patterns are associated with cardiovascular mortality: Findings from the KORA-F3 study, Psychoneuroendocrinology. 2022 Mar 30;141:105753 doi: 10.1016/j.psyneuen.2022.105753.